Vitamine e sostanze immunomodulanti
La prevenzione e la riduzione dello stress ossidativo è possibile anche con l’integrazione mediante sostanze immunomodulanti.
Data la complessità dell’argomento, in questo articolo verrà esposta la sola vitamina D, rimandando al prossimo l’esposizione della vitamina C e del glutatione.
VITAMINA D: la vitamina D, in realtà non è una vitamina ma un pro-ormone.
È stata chiamata vitamina perché scoperta, nel 1930, subito dopo la scoperta della vitamina A, della vitamina la B e della C.
Si tratta di un pool di 5 diverse vitamine: D1, D2, D3, D4, D5.
La fonte principale di vitamina D proviene dalla produzione endogena nella pelle dopo l’esposizione alla luce ultravioletta.
La dieta è un’alternativa, meno efficace, fonte di vitamina D, che è responsabile della produzione del solo 20% del fabbisogno del corpo, ma assume un ruolo importante negli anziani, persone istituzionalizzate e coloro che vivono in climi temperati, come il nostro.
Dopo l’esposizione alla radiazione ultravioletta, il precursore cutaneo della vitamina D, 7-deidrocolesterolo, subisce una scissione fotochimica dando luogo a previtamina-D3.
Entro 48 ore questa molecola termicamente sensibile subisce riarrangiamento molecolare dipendente dalla temperatura con conseguente formazione di vitamina-D3 (colecalciferolo).
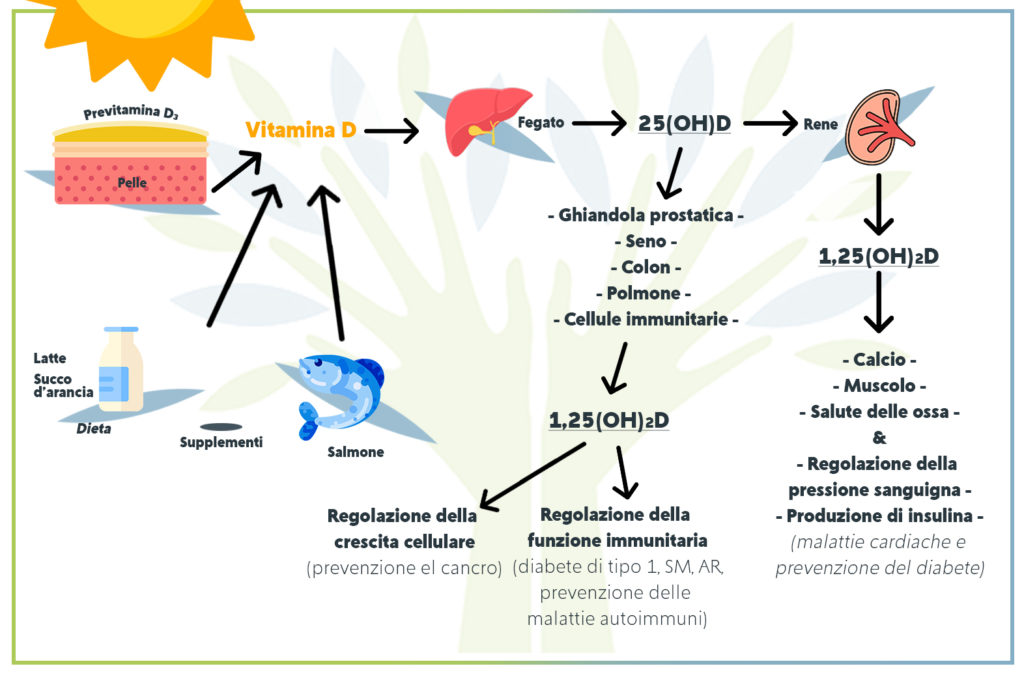
Il colecalciferolo (vit D3) viene convertito in calcifediolo (25-idrossicolecalciferolo) mediante una idrossilazione epatica.
Questo metabolita della vitamina D, insieme al metabolita idrossilato della vitamina D2, detta ergocalciferolo, vengono chiamati “25- idrossivitamina D” o “25 (OH) D” e rappresentano il metodo più accurato per stimare lo stato di riserva di vitamina D nell’organismo (Binkley N et al. 2010).
Il calcifediolo viene poi ulteriormente idrossilato dai reni per formare calcitriolo (noto anche come “1,25-diidrossicolecalciferolo”) la forma biologicamente attiva della vitamina D.
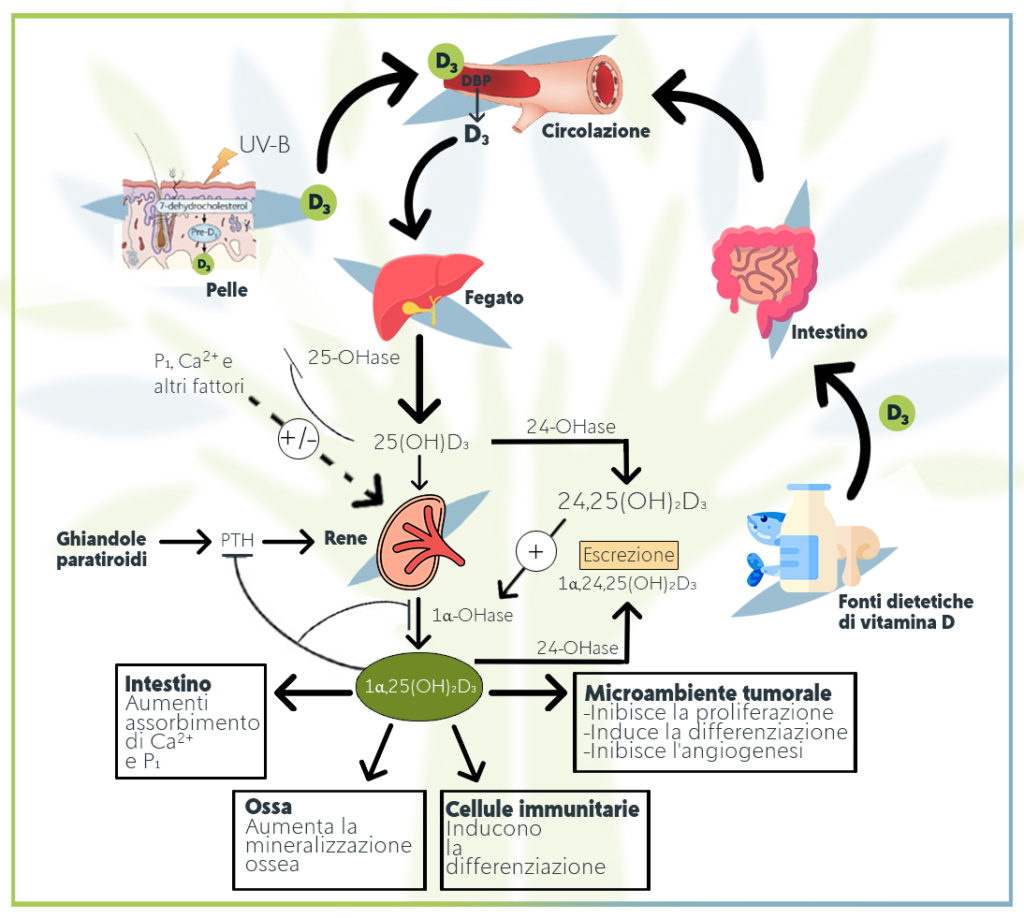
Il calcitriolo circola come un vero e proprio ormone nel sangue, esercitando un ruolo molto importante nell’omeostasi e nel metabolismo del calcio e del fosfato, regolandone le concentrazioni nel sangue e promuovendo la crescita fisiologica dello scheletro, il rimodellamento osseo e prevenendo la degenerazione con l’età avanzata.
Il calcitriolo ha anche altri effetti biologici, tra cui un ruolo su:
- crescita cellulare
- varie funzioni neuromuscolari e immunitarie
- riduzione dell’infiammazione
La sua interazione con il sistema immunitario non deve sorprendere dal momento che i recettori della vitamina D 3 sono espressi in diversi tessuti come cervello, cuore, intestino, gonadi, prostata, mammelle e cellule immunitarie, così come ossa, reni e ghiandole parotidee.
Gli studi attuali hanno collegato la carenza di vitamina D con diverse malattie autoimmuni, come il Lupus eritematoso sistemico (LES), l’artrite reumatoide (AR) e con malattie come il diabete mellito, la sclerosi multipla (SM) e la malattia infiammatoria intestinale (IBD).
Alla luce di tali associazioni, la vitamina D, secondo i ricercatori, è un fattore estrinseco in grado di influenzare la prevalenza di malattie autoimmuni.
La vitamina D sembra interagire con il sistema immunitario attraverso la sua azione sulla regolazione e differenziazione delle cellule come linfociti, macrofagi e cellule natural killer (NK), oltre a interferire in vivo e in vitro nella produzione di citochine.
Tra gli effetti immunomodulatori dimostrati, i ricercatori citano una ridotta produzione di :
- interleuchina-2 (IL-2
- interferone gamma (INF γ )
- fattore di necrosi tumorale (TNF)
Inibizione dell’espressione di:
- interleuchina 6 (IL-6)
L’inibizione della secrezione e produzione di
- autoanticorpi dai linfociti B
Stimolazione delle cellule
- T helper
- Natural killer
Di norma, gli effetti della vitamina D sul sistema immunitario si traducono in un miglioramento dell’immunità innata associata ad una regolamentazione dell’immunità acquisita.
Con l’obiettivo di valutare le influenze della vitamina D sul microbiota intestinale, recentemente è stato condotto uno studio di farmacologia clinica su 150 giovani adulti sani (Luthold RV, et al. Gut microbiota interactions with the immunomodulatory role of vitamin D in normal individuals. Metabolism. 2017;69:76-86).
I soggetti sono stati suddivisi in 3 gruppi in relazione ai livelli individuali di vitamina D (alti, intermedi o bassi).
Nel gruppo di soggetti con i livelli più alti di vitamina D, il microbiota era caratterizzato da abbondanza di Prevotella spp e scarsità di Haemophilus spp e Veilonella spp rispetto ai due gruppi con livelli di vitamina D intermedi o bassi.
Il dato microbiologico che descrive un microbiota “migliore” associato agli alti livelli di vitamina D, trova supporto nel dato biochimico.
Infatti, si registravano valori aumentati di lipopolisaccaride, una tossina rilasciata dai batteri Gram-negativi ad elevata attività proinfiammatoria e immunologica, nei soggetti con livelli di vitamina D intermedi o bassi.
Si evidenziava anche un’associazione inversa tra livelli di vitamina D e concentrazione di 2 proteine che indicano infiammazione sistemica, la proteina C reattiva e la E-selectina, risultato che supporta ancor più una condizione di minor rischio infiammatorio qualora vitamina D e microbiota siano entrambi ottimali.
I valori desiderabili di 25(OH)D sono compresi tra 30 e 100 ng/mL.
Valori compresi tra 20 e 30 ng/ml sono “insufficienti”.
Valori indicativi di “carenza” di vitamina D sono individuati, invece, per valori di 25(OH)D inferiori a 20 ng/mL.
L’Italia si trova in quella che viene definita la “zona d’inverno della vitamina D” a causa della scarsa “forza” dei raggi solari nel determinare la sua sintesi, specie durante l’inverno.
Anche per questo motivo, circa l’80% della popolazione è carente: l’insufficienza di vitamina D interessa circa la metà dei giovani italiani nei mesi invernali.
La condizione carenziale aumenta con l’avanzare dell’età sino ad interessare la quasi totalità della popolazione anziana italiana che non assume supplementi di vitamina D.
Per colmare la carenza di vitamina D di cui il nostro organismo soffre, abbiamo bisogno di quantità differenti in base all’età.
Ognuno di noi ha esigenze diverse, che possono anche aumentare di molto quando ci si trova in situazioni di infiammazione cronica.
Man mano che progrediamo con l’età, necessitiamo di una quantità maggiore di pro-ormone.
Ecco un breve schema in base ai nostri anni di vita:
- 400 UI/die dalla nascita fino al primo anno di età;
- 600 UI/die o più (se i bambini non vengono esposti al sole) dal primo anno di vita in poi;
- 1500 UI/die per gli adulti sani;
- 2300 UI/die per gli anziani.
È per questo motivo che man mano che si cresce vi è bisogno di assumere un’alimentazione il più possibile equilibrata che punti ad ovviare alle nostre naturali carenze ed alle “difficoltà” sostanziali, e non sempre da noi dipendenti, relative all’assunzione o alla sintetizzazione della stessa.
È il nostro stile di vita, in alcuni casi, a dettare le basi della nostra ipovitaminosi.
Basta considerare i fattori che solitamente, nella vita di tutti i giorni, limitano la capacità di sintesi della vitamina D da parte del nostro organismo.
Primo tra tutti l’inquinamento atmosferico, soprattutto il contenuto in biossido di zolfo, uno dei principali componenti che contaminano l’aria, in grado di assorbire le radiazioni ultraviolette.
Non mancano poi di fare la loro parte i vestiti che indossiamo, la nostra età (più ci avviciniamo alla vecchiaia e meno vitamina produciamo autonomamente), l’indice di massa corporea (BMI) eccessivo a causa della tendenza di questa sostanza ad essere immagazzinata nell’adipe, ed ancora i vetri e le creme protettive, che assorbono le radiazioni.
Anche il fototipo naturale della pelle ha la sua incidenza.
In caso di prolungata assunzione di vitamina, superiore a 10.000 UI/die, si possono verificare fenomeni di tossicità acuta o cronica con comparsa di nausea, diarrea, ipercalciuria, ipercalcemia, poliuria, calcificazione dei tessuti molli.
Generalmente ciò può avvenire allorché i livelli circolanti di vitamina D superano i 100 ng/ml: per ripristinare una condizione di normalità è sufficiente sospendere o ridurre l’integrazione.
In letteratura tutti i casi di tossicità pubblicati sono per dosi superiori a 40.000 UI giornaliere.
Ultimamente sono state riviste al rialzo le dosi consigliate previste per combattere il rachitismo all’inizio del secolo scorso.
Uno studio pubblicato nel 2007 sulla rivista “American Journal of Clinical Nutrition” sostiene che
“l’assenza di tossicità nei trials condotti in adulti sani che hanno preso dosi di vitamina D maggiori o uguali a 250 microgr. al giorno (10,000 IU vitamina D3) supporta l’utilizzo sicuro di questo come limite superiore di assunzione giornaliero tollerabile (UL)”
D. HATHCOCK JN1, SHAO A, VIETH R, HEANEY R., “RISK ASSESSMENT FOR VITAMIN D”
Cosa fare per favorire la produzione di vitamina D?
Il primo consiglio, per favorire la produzione della vitamina D è quello di esporre braccia viso e gambe al sole per almeno 15-20 minuti per quattro giorni la settimana.
Si consiglia comunque, a causa della necessità di esporsi senza protezione solare, di non farlo dalle 12:30 alle 15:30, le ore più calde della giornata.
È importante effettuare un dosaggio sierico della vitamina D(25-OH) per poi, eventualmente integrare con dosaggi più o meno elevati di colecalciferolo.
Apporto dietetico
La maggior parte degli alimenti contiene scarse quantità di vitamina D, pertanto la sola dieta non può esserne considerata una fonte adeguata.
La vitamina D è relativamente stabile e viene alterata poco da conservazione e cottura.
La seguente lista mostra alcuni alimenti con il corrispondente contenuto di vitamina D espresso o in UI/100 g o in UI/L.
Contenuto di vitamina D (UI/100 g o UI/l):
- Latte vaccino 5-40 UI/L
- Latte di capra 5-40 UI/L
- Burro 30 UI/100 g
- Yogurt 2,4 UI/100 g
- Panna 30 UI/100 g
- Formaggi 12-40/100 g
- Maiale 40-50 UI/100 gr
- Fegato di manzo 40-70 UI/L
- Dentice, merluzzo, orata, palombo, sogliola, trota, salmone, aringhe 300-1500/100 gr
- Olio di fegato di merluzzo 400 UI/5 ml
- Tuorlo d’uovo 20 UI/100 gr
In quali casi è previsto l’utilizzo di vitamina D per prevenirne o trattarne la carenza?
L’utilizzo di vitamina D, indipendentemente dalla misurazione della 25(OH)D, è previsto:
- negli anziani ospiti delle residenze sanitario-assistenziali;
- nelle donne in gravidanza o in allattamento;
- nelle persone affette da osteoporosi da qualsiasi causa o osteopatie accertate per cui non è indicata una terapia remineralizzante;
L’utilizzo previa misurazione della 25(OH)D è previsto:
- nelle persone con livelli sierici di 25(OH)D < 30 ng/mL e sintomi attribuibili a ipovitaminosi (astenia, mialgie, dolori diffusi o localizzati, frequenti cadute immotivate);
- nelle persone con diagnosi di iperparatiroidismo secondario a ipovitaminosi D;
- nelle persone affette da osteoporosi di qualsiasi causa o osteopatie accertate per le quali la correzione dell’ipovitaminosi dovrebbe essere propedeutica all’inizio della terapia remineralizzante;
- in caso di una terapia di lunga durata con farmaci interferenti col metabolismo della vitamina D (antiepilettici, glucocorticoidi, antiretrovirali, antimicotici, ecc.);
- in caso di malattie che possono causare malassorbimento nell’adulto (fibrosi cistica, celiachia, morbo di Crohn, chirurgia bariatrica, sindrome del colon irritabile, disbiosi intestinale, ecc).